محتويات
ما هو داء بازان؟ ما هي الأعراض والمؤشرات الدالة على الإصابة به؟ ما هي أسباب هذا المرض؟ وهل له علاج؟ معلومات هامة في هذا المقال.
سوف نعرفكم في ما يأتي على داء بازان (Bazin disease) أو الحمى الجاسية (Erythema induratum) وأبرز المعلومات الهامة المتعلقة بهذا المرض:
ما هو داء بازان؟
داء بازان هو مرض التهابي غير شائع، وقد تم توثيقه وملاحظته للمرة الأولى طبيًّا في أواسط القرن التاسع عشر من قبل العالم إرنست بازان (Ernest Bazin)، والذي لاحظ ظهور طفح جلدي عقدي على الجزء السفلي من أرجل بعض النساء المصابات بمرض السل، لذا نسب المرض إلى مكتشفه، ليطلق عليه اسم داء بازان.
في ما مضى كان الأطباء يتعاملون مع داء بازان على أنه اسم آخر لمرض الالتهاب الوعائي العقدي (Nodular vasculitis)، إلا أن الأمر تغيرًا حديثًا بالنسبة لهذه التسميات ودلالاتها كما يأتي:
- أصبح مصطلح داء بازان يستخدم بشكل رئيس للدلالة على نوع معين فقط من الالتهاب الوعائي العقدي، وهو النوع المرتبط بعدوى المتفطرة السلية (Mycobacterium tuberculosis).
- أصبح الالتهاب الوعائي العقدي يعد متلازمة متعددة الأسباب والعوامل، وتعد هذه المتلازمة بدورها نوعًا من أنواع مرض التهاب فصيصات الطبقة الغشائية للجلد (Lobular panniculitis) والذي قد لا يلعب السل دومًا دورًا في نشأته. لذا، تم لاحقًا تصنيف الحمى الجاسية أو ما يسمى بالالتهاب الوعائي العقدي في ثلاث فئات رئيسة، كما يأتي:
- الحمى الجاسية المرتبطة بالسل (TB-associated EI)، ويطلق عليها اسم داء بازان.
- الحمى الجاسية المرتبطة ببعض الأمراض أو المرتبطة باستخدام أنواع معينة من الأدوية.
- الحمى الجاسية مجهولة الأسباب.
ويعد داء بازان نوعًا من أنواع الطفحات السلية (Tuberculid) العديدة، كما أنه أحد أكثر أنواع هذا الطفحات شيوعًا.
أسباب داء بازان
يعتقد أن هذا المرض والالتهابات الجلدية المرافقة له مرتبط بالمتفطرة السلية، حيث تظهر المشكلات الجلدية المرافقة للمرض نتيجة انتشار مستضدات المتفطرات (Mycobacterial antigens) من خلال الدم إلى الجلد، مما قد يؤدي لحدوث نوع من فرط التحسس في الجلد، تنشأ على إثره الالتهابات الجلدية المرافقة لداء بازان.
ويعد داء بازان أكثر شيوعًا بشكل خاص بين الفئات الآتية:
- النساء اليافعات أو النساء في منتصف العمر.
- الأشخاص المصابون بالسل سواء السل الصامت أو السل الواضح.
كما تعد حالات الإصابة بهذا المرض أكثر انتشارًا وشيوعًا في الدول التي لا يزال فيها السل مرضًا شائعًا، مثل: الصين، ودول شبه القارة الهندية.
أعراض داء بازان
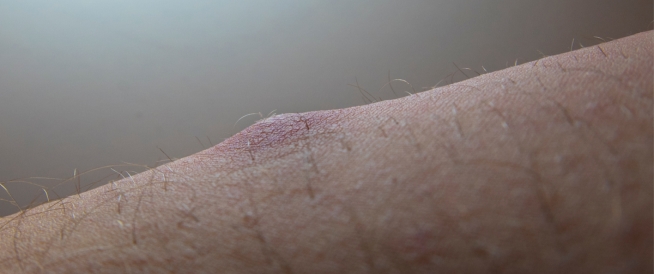
يظهر داء بازان عادة على هيئة عدوى والتهابات جلدية غالبًا ما تكون مزمنة، وهذه أبرز الصفات التي تميز الالتهابات الجلدية المرافقة لهذا المرض:
- تظهر غالبًا على الجلد في المناطق الخلفية من: الفخذين، والساقين.
- تكون مثيرة للألم وذات ملمس لين.
- تتخذ لونًا يميل للبنفجسي أو لونًا تتراوح درجاته بين الأزرق والأحمر.
- يتعافى الجلد منها تلقائيًّا ولكن قد تتقرح هذه الالتهابات أحيانًا لتخلف وراءها ندوب.
- تعود لتظهر على الجلد مرة كل 3-4 أشهر.
تشخيص داء بازان
في العديد من الحالات يبقى داء بازان أو الحمى الجاسية عمومًا بأنواعها دون تشخيص، أو قد يتم تشخيص داء بازان خطًأ على أنه مرض آخر، لا سيما مع تشابه أعراضه مع أعراض بعد المشكلات الجلدية المزمنة الأخرى التي قد تظهر في الأطراف السفلية من الجسم.
لذا، قد يتم تشخيص المرض من خلال:
- اللجوء للتشخيص الاستقصائي الذي يتم فيه استبعاد الإصابة بحالات مرضية أخرى شبيهة، مثل الحالات المرضية الآتية: الليمفومة (Lymphoma)، والتهاب الجلد المفتعل (Dermatitis artefacta)، وذئبة السبلة الشحمية (Lupus panniculitis)، والشرث (Chilblain).
- إجراء بعض الفحوصات التي قد تساعد على تشخيص الإصابة بداء بازان، مثل: اختبار مانتو (Mantoux test)، وخزعة من المنطقة المصابة لتحليلها.
علاج داء بازان
نظرًا لارتباط هذا المرض بالسل، من الممكن للحصول على العلاج اللازم لمرض السل أن يساعد على علاج المشكلات الجلدية المرافقة لداء بازان خلال بضعة أشهر، وهذه بعض الحلول العلاجية المقترحة:
- المعالجة بالضغط (Compression therapy).
- استخدام مضادات الالتهاب اللاستيرويدية.
- استعمال الأدوية المخصصة لعلاج مرض السل والتي قد تختلف تبعًا لنوع السل الذي أصيب به المريض، مثل الأدوية الآتية: بعض أنواع المضادات الحيوية، وبعض أنواع الستيرويدات القشرية.
- اتباع بعض الإجراءات المنزلية، مثل: رفع القدمين لفترات معينة خلال اليوم، والحصول على قسط كافي من الراحة في السرير.
مضاعفات داء بازان
إذا لم يحصل المريض على العلاج اللازم، قد تستمر الآفات الجلدية المرافقة لداء بازان بالظهور وملازمة البشرة، لتتسبب هذه في ظهور مشكلات مثل:
- الندوب الضمورية (Atrophic scar).
- فرط التصبغ ما بعد الالتهابي (Postinflammatory hyperpigmentation).
- تقرحات مزمنة.